診療のご案内
消化管外科

令和5年 診療スタッフ
| 教授(診療科長) | 佐伯 浩司 | Hiroshi SAEKI | 上部消化管 |
| 講師(診療副科長) | 酒井 真 | Makoto SAKAI | 上部消化管 |
| 病院講師・助教・病院助教 | 佐野 彰彦 | Akihiko SANO | 上部消化管 |
| 木村 明春 | Akiharu KIMURA | 上部消化管 | |
| 大曽根 勝也 | Katsuya OSONE | 下部消化管 | |
| 岡田 拓久 | Takuhisa OKADA | 下部消化管 | |
| 白石 卓也 | Takuya SHIRAISHI | 下部消化管 | |
| 柴崎 雄太 | Yuta SHIBASAKI | 下部消化管 | |
| 医員 | 小峯 知佳 | Chika KOMINE | 上部消化管 |
| 片山 千佳 | Chika KATAYAMA | 上部消化管 | |
| 関 孝博 | Takahiro SEKI | 上部・下部消化管 | |
| 上原 弘聖 | Kosei UEHARA | 上部・下部消化管 | |
| 清水 祐太朗 | Yutaro SHIMIZU | 上部・下部消化管 |
診 療 の ご 案 内
消化管外科は食道、胃、小腸、大腸からなる分野で消化管全般の外科を担当しています。鏡視下手術などの先進医療および低侵襲がん治療、分子生物学的診断などを導入し診療を行っています。いずれの分野においても各専門医の担当のもとに先進的な治療の推進と同時に、『身体の傷』だけでなく『心の傷』も小さい、心と身体にやさしい医療を心がけています。外来・入院を通して、各分野の指導医および専門医が責任を持って診察・治療を行っており、救急の患者さんに対しても24時間体制で対応しております。
主 な 診 療 疾 患
| 教授(診療科長) | 佐伯 浩司 | Hiroshi SAEKI | 上部消化管 |
| 講師(診療副科長) | 酒井 真 | Makoto SAKAI | 上部消化管 |
| 病院講師・助教・病院助教 | 佐野 彰彦 | Akihiko SANO | 上部消化管 |
| 木村 明春 | Akiharu KIMURA | 上部消化管 | |
| 大曽根 勝也 | Katsuya OSONE | 下部消化管 | |
| 岡田 拓久 | Takuhisa OKADA | 下部消化管 | |
| 白石 卓也 | Takuya SHIRAISHI | 下部消化管 | |
| 柴崎 雄太 | Yuta SHIBASAKI | 下部消化管 | |
| 医員 | 小峯 知佳 | Chika KOMINE | 上部消化管 |
| 片山 千佳 | Chika KATAYAMA | 上部消化管 | |
| 関 孝博 | Takahiro SEKI | 上部・下部消化管 | |
| 上原 弘聖 | Kosei UEHARA | 上部・下部消化管 | |
| 清水 祐太朗 | Yutaro SHIMIZU | 上部・下部消化管 |
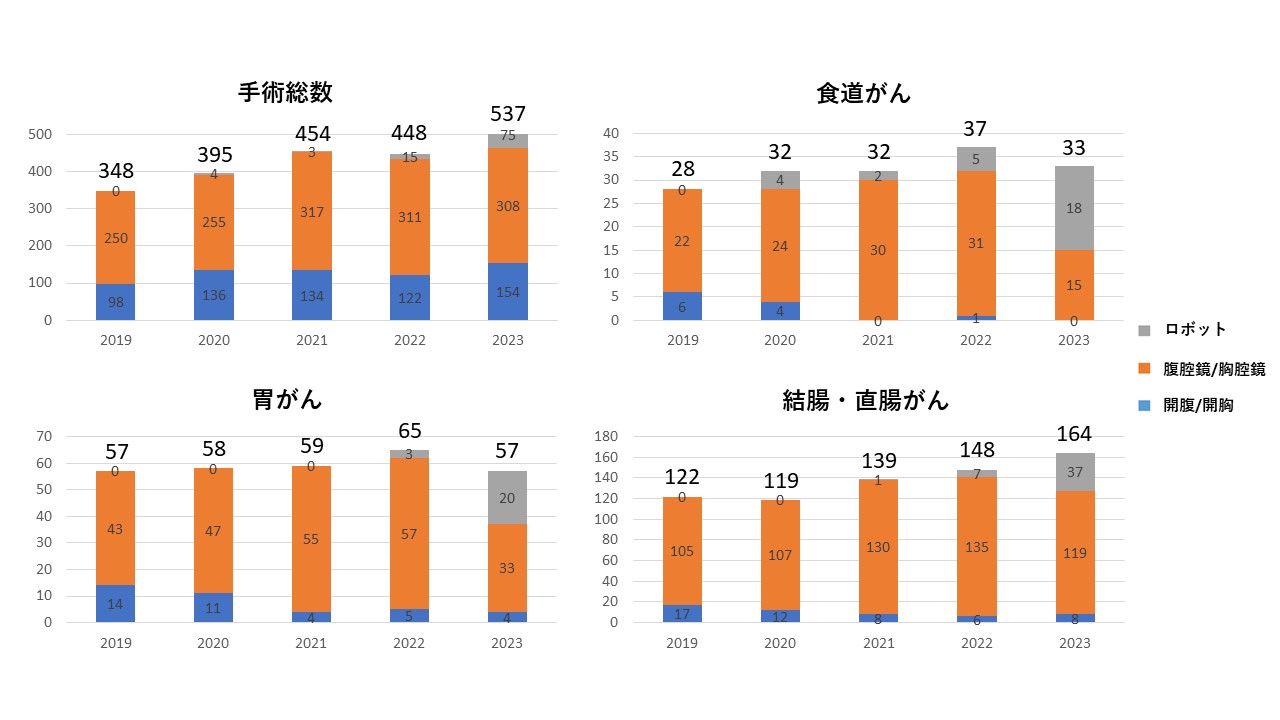
2024.07.01更新
上部消化管外科
上部消化管グループでは、食道がん、胃がんだけでなく、逆流性食道炎、食道裂孔ヘルニア、食道アカラシア、食道運動機能障害、胃粘膜下腫瘍といった、食道・胃のあらゆる疾患に対する治療を行っています。
1. 食道がん
食道がんは、以前は難治性の病気でしたが医学の進歩とともに治療成績が向上しています。私たちは、消化器内科、放射線科といった複数の診療科の専門医と会議(キャンサーボード)をして治療方針を検討し、患者さんの状態やご希望も含め、その患者さんにとって最善と考えられる治療を提示いたします。食道がんに対する手術治療、化学療法や化学放射線治療など、各診療科と連携しながら治療を行っており、内視鏡治療後や化学放射線治療後の追加手術、再発がんに対する治療なども途切れなく可能で、初診から一貫した安心感のある治療を行っています。手術に関しては、胸腔鏡下(きょうくうきょうか)食道切除術を積極的に取り入れています(図1)。当院では腹臥位(ふくがい:うつぶせという意味です)で手術を行い、手術器具を入れる筒(ポート)は大きいもので約1cmであり、手術後の傷も小さく目立ちません。胸腔鏡手術では、手術中の出血量が抑えられ、術後の痛みが少なくリハビリにも有利と考えられています。
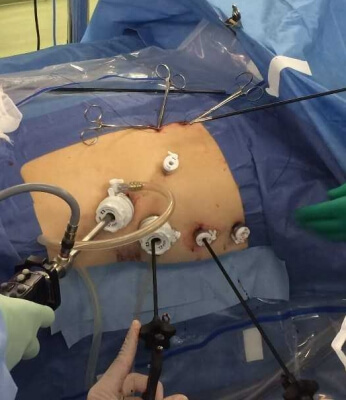
胸腔鏡下胸部食道切除術の様子
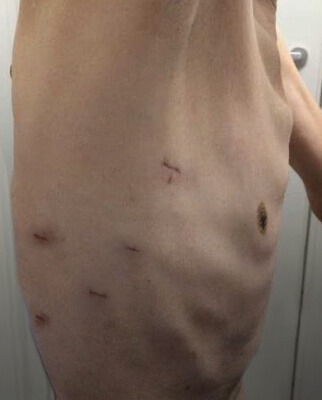
術後の創部
図1. 胸腔鏡下胸部食道切除術
また私たちは手術支援ロボット「ダヴィンチ(da Vinci Surgical System(Intuitive Surgical社))」を用いたロボット支援下食道切除術も導入しています(図2)。ロボット支援下手術は、通常の鉗子よりも自由に動く鉗子の関節機能、手振れ防止機能、人間の手の大きな動きを鉗子の先では小さな動きにする機能など、これまでの内視鏡外科手術の課題を克服する機能を有し、より精巧な手術を行うことが可能です。当科ではロボット支援下食道切除の保険収載の施設基準を満たしており、保険診療の範囲でロボット支援下食道切除を行っております。
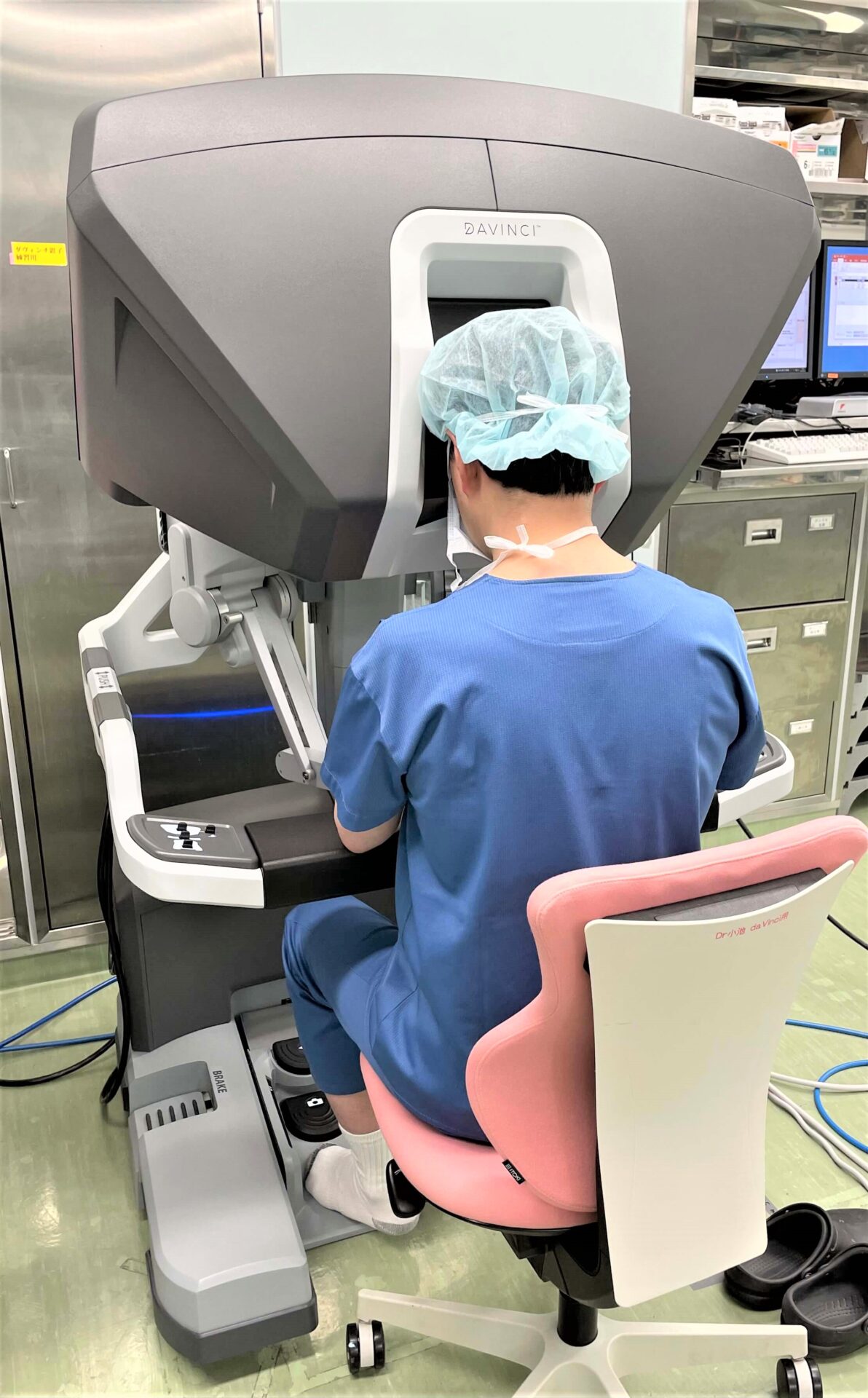
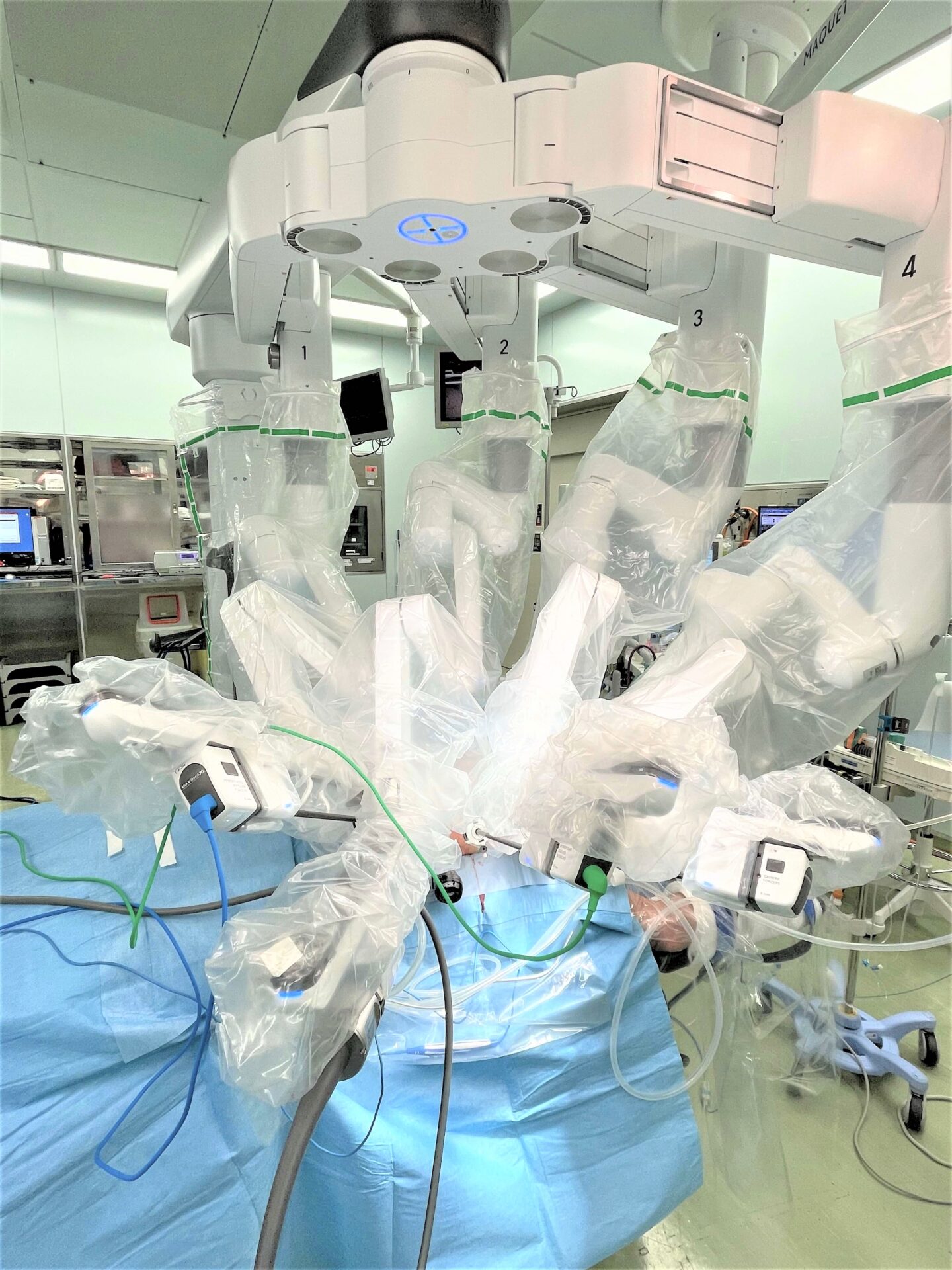
図2.ロボット支援下食道切除術
① はじめにダヴィンチ用のポートを挿入します。
② 執刀医はサージョンコンソールで操作します。
③ ペイシャントカートは、カメラと3本のロボットアームを持ち、助手が鉗子の交換などを補助します。
他の臓器に浸潤あるいは転移しているために手術が困難な進行食道がんの方には、まず化学療法および放射線療法を施行し、治療効果をみながら手術を含めた追加の治療を行っています。化学療法では、標準的なプラチナ製剤と5-FUの併用療法にタキサン系と呼ばれる薬剤を追加した3剤併用療法を行い、治療成績の向上を図っています。また近年目覚ましい進展を遂げた免疫チェックポイント阻害剤については、ニボルマブ(製品名:オプジーボ)、ペンブロリズマブ(製品名:キートルーダ)、イピリムマブ(製品名:ヤーボイ)が食道がん患者さんに保険適応となり、当科でも患者さんの病状に合わせ化学療法との組み合わせや単独で使用しています。こうした免疫チェックポイント阻害剤には免疫反応による特異な副作用があるため、他科の専門医と協力する診療体制を整え、安心・安全な治療を行っています。また、化学放射線治療では放射線科の医師と綿密に連携し、副作用を低減しながら最大限の治療効果が得られるように努めています。食道がん患者さんが化学放射線治療を行う場合は、プラチナ製剤と5-FUの2剤の使用(CF療法)が標準的ですが、当科では、この2剤にタキサン系であるドセタキセルを追加したDCF療法を使用し良好な成績を得ております(図3)。また頸部食道(首の食道)のがんに対しては、強度変調放射線治療(IMRT)という新しい照射方法を採用しています。IMRTでは、放射線を腫瘍へ集中させる一方で正常組織への照射を最小限に留めることが出来るため、優れた治療効果と副作用の低減が期待出来ます。
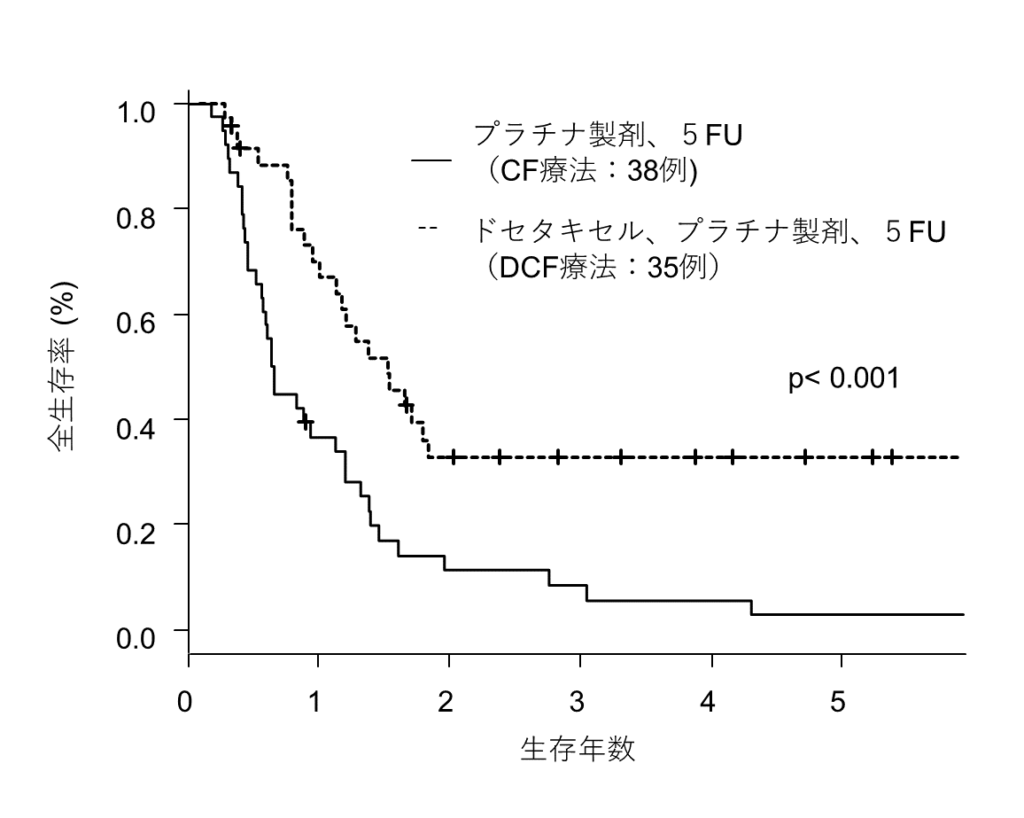
(図3)他臓器浸潤胸部食道癌に対するCF療法併用放射線治療とDCF併用放射線治療の比較
DCF併用放射線治療はCF療法併用放射線治療より良好な成績でした。副作用が強い治療であり、経験豊富な施設での慎重な管理が必要です。
2. 逆流性食道炎、食道裂孔ヘルニア、食道アカラシア
逆流性食道炎は胃の内容物が食道に逆流することで「胸焼け」を引き起こす病気で、しばしば食道裂孔ヘルニアという病態を合併します。この病気は薬による治療が中心的に行われていますが、治りが悪い方や、食道裂孔ヘルニアによる症状が強い方に対しては手術療法を行っています。手術は腹腔鏡を用いた低侵襲手術を行い、約1週間で退院可能です。食道アカラシアをはじめとした食道運動機能障害は、食道の運動に障害が起こり、食事が飲み込みにくくなる病気です。代表的な食道アカラシアは人口10万人に1人に発生するといわれており、発生する原因がよく分かっていません。この病気の治療法は薬による治療、内視鏡を用いた治療、手術療法があります。手術治療は腹腔鏡を使用し、患者さんの負担や痛みを最小限にしています(図4)。現在では、内視鏡を用いた筋層切開術(POEM: 経口内視鏡的筋層切除術)を保健診療で行っており、患者さんも増加傾向です(図5)。この方法は体表に傷をつけることなく内視鏡のみで治療を行うことができ、患者さんの満足度も非常に高い治療です。
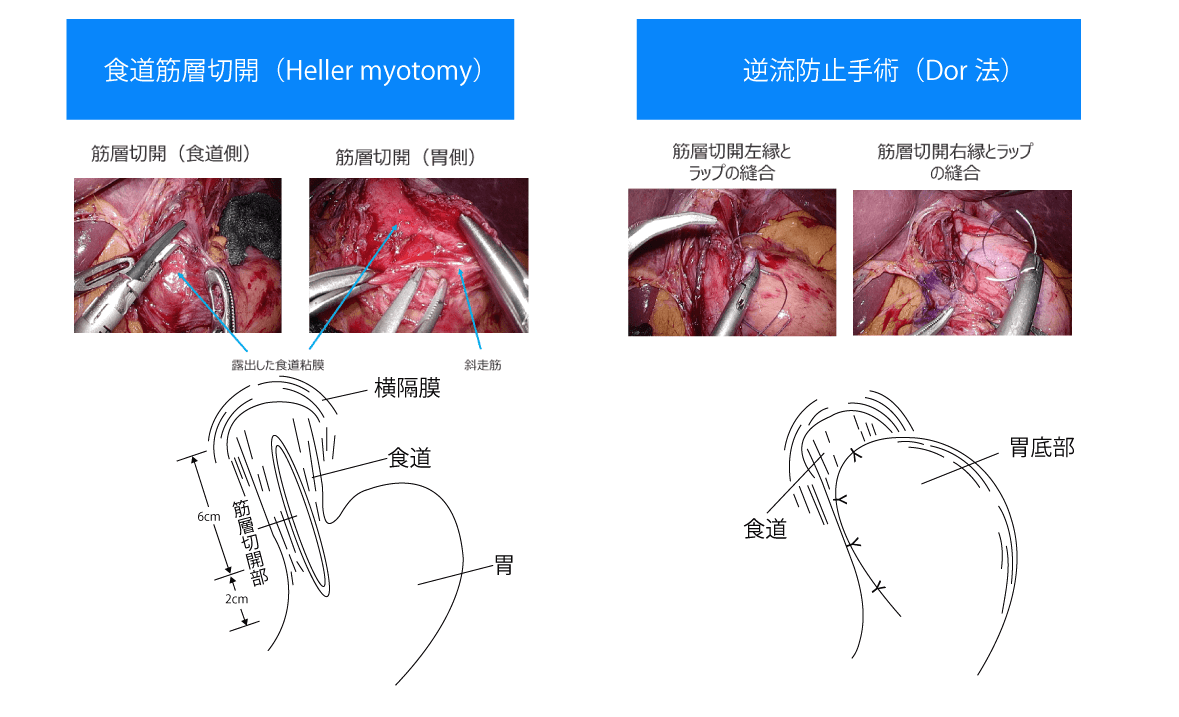
図4. アカラシアに対する腹腔鏡下手術
弛緩不全のある食道下端の筋肉(下部食道括約筋)を切開し、露出した粘膜を胃の一部で被覆します。
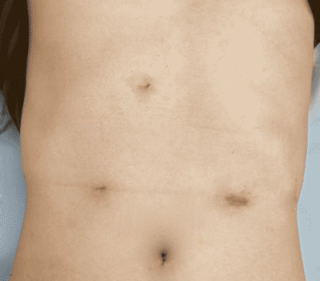
アカラシア術後の創部
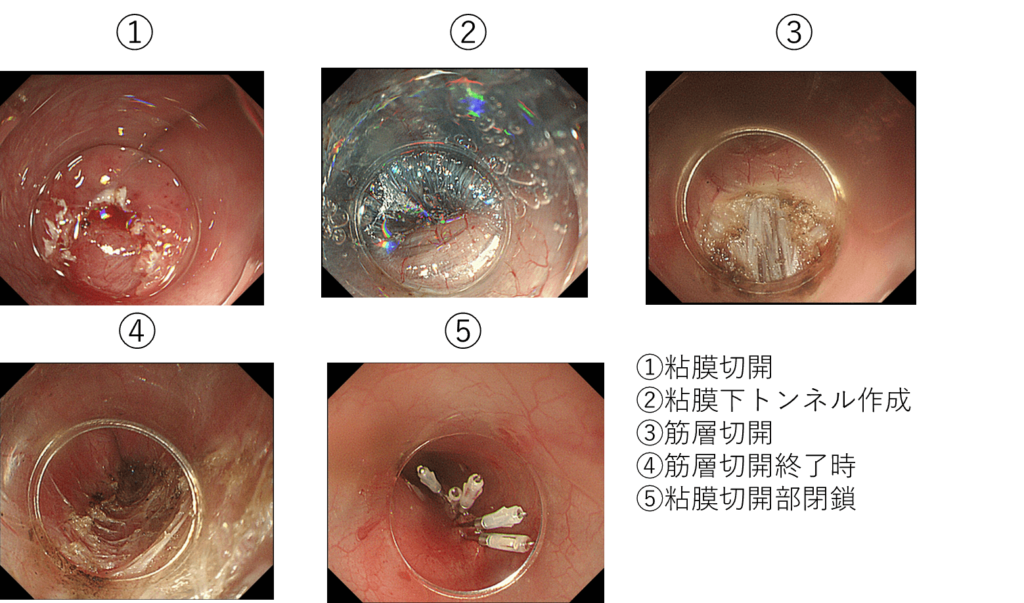
図5. アカラシアに対するPOEM
POEMでは筋層切開を全身麻酔下で、内視鏡を用いて施行します。体の表面に傷も残らず、術後数日で 退院可能です。
3. 胃がん
胃がんは、男性では最も多く、女性では乳がん、大腸がんに次いで3番目に多い癌です。胃(みぞおち)の痛みや違和感、胸焼け、吐き気、食欲不振などの症状がみられることもありますが、無症状で検診により見つかる胃がんもあり、その発生要因としてヘリコバクター・ピロリ菌の感染や喫煙、高塩分食品などが挙げられます。胃がんの治療法はがんの進行度や全身状態から決定しますが、その主役は手術治療といえます。
【胃がんに対する低侵襲手術(腹腔鏡下手術・ロボット支援下手術)】
胃がんの根治手術は、がんの部位を含めた「胃切除術」と、がんが転移している、あるいは転移しやすい領域のリンパ節を取り除く「リンパ節郭清」、消化管をつなぎなおす「再建」を合わせて行うことが必要です。切除範囲は、がんが胃のどこにどの範囲に存在するかによって決まります。胃の出口付近に存在する場合に行われる「幽門測胃切除術」、入口付近に存在する場合に行われる「噴門側胃切除術」、入口から中央までなど比較的範囲の広い場合に行われる「胃全摘術」があり、病状に応じて決定します。

図6. 胃がんに対する手術の種類とリンパ節郭清範囲
進行度にもよりますが、胃がんに対しては傷が小さく体に優しい低侵襲手術(腹腔鏡手術およびロボット支援下手術)が上記すべての術式において可能となっています。群馬大学においても1998年より始まった腹腔鏡補助下手術を2015年には完全腹腔鏡下手術へと発展させ、さらに2022年より上記術式すべてにロボット支援下手術を導入いたしました。胃がんに対するロボット支援下手術は、日本国内での多施設共同研究にて術後炎症性合併症の有意な軽減が示されており、今後も更なる低侵襲化を目指して取り組んでまいります。
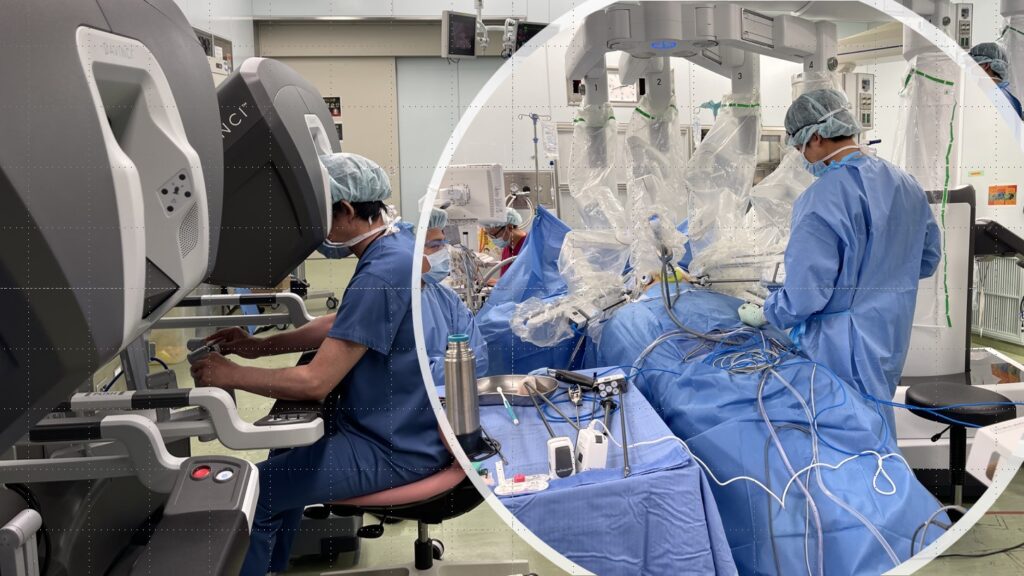
図7:胃がんに対するロボット支援下手術
【腹腔鏡下胃がん手術における体腔内再建】
胃の切除およびリンパ節郭清後、消化管をつなぎなおす「再建」についても完全腹腔鏡下・ロボット支援下に行っており、安全性を高めるためにそれぞれの術式ごとに再建方法を定型化して行っています。特に腹腔鏡下噴門側胃切除術後の再建として、modified SOFY(Side overlap with fundoplication)法を導入しています。この方法は、食道残胃吻合を行った際に問題となることが多い術後吻合部狭窄や逆流性食道炎を予防し得る吻合法として有効と報告されております。
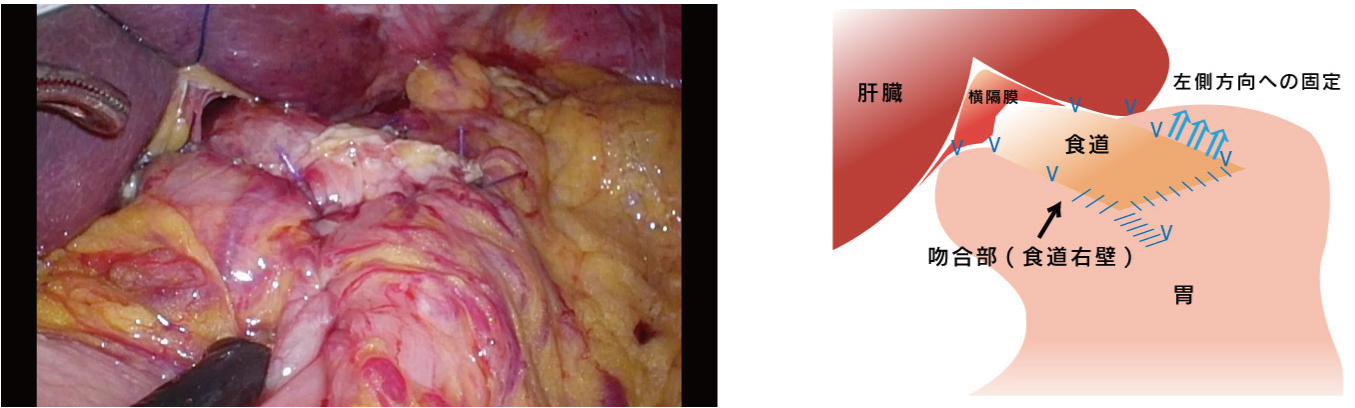
図8. SOFY法による食道残胃吻合法
(噴門形成を伴う食道右壁とのSide overlap吻合)
また、近年増加している食道胃接合部癌に対する噴門側胃切除術においては、縦隔内(左右の肺と胸椎、胸骨で囲まれた部分)で消化管吻合を行う必要があります。術野が非常に狭く縫合操作が非常に難しい部位ですが、胸腔鏡や腹腔鏡、ロボット支援下手術を行うことでより良好な視野が得られ、かつ確実な吻合が行えるよう再建法を工夫しています。下縦隔内食道空腸吻合では自動吻合器(図9)を、より高位での切除を要する食道胃接合部癌における再建では自動縫合期による胸腔鏡下食道胃管吻合(図10)を導入しています。
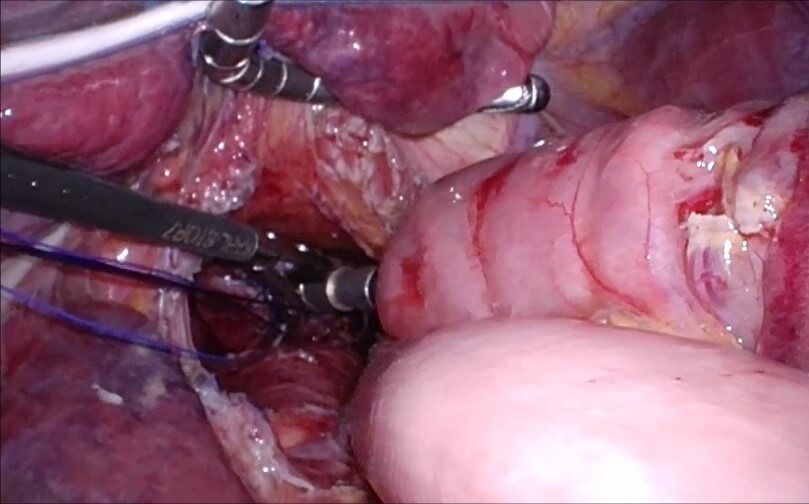
図9:自動吻合器を用いた下縦隔内食道空腸吻合
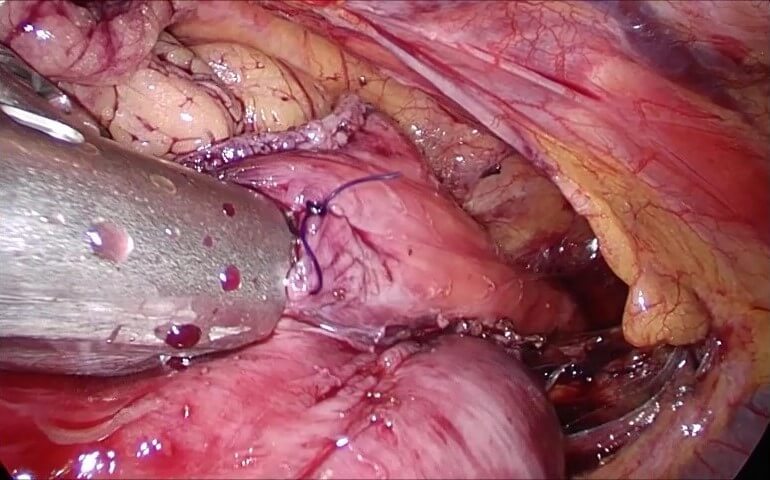
図10:自動縫合期を用いた胸腔内食道胃管吻合
【進行胃がんに対する集学的治療】
進行してしまった胃がんや再発胃がんに対しては、標準的な全身化学療法(抗がん剤治療)に加え、これまで新規治療法についての臨床試験を行い良好な成績を国際的に発表してきました。また、胃がんに対する免疫チェックポイント阻害薬を用いた治療において、三次以降治療としてのニボルマブ療法について群馬県内多施設共同研究を行い、治療成績のサブグループ解析や新規バイオマーカーについて報告してきました。ニボルマブは2021年12月に日本胃癌学会ガイドライン委員会より速報が出された以降、一次治療として当科でも行っております。
進行胃がんに対しては審査腹腔鏡(お腹の中を腹腔鏡で観察し、がんの進み具合を直接確認する方法)を用いた正確な診断を行い、化学療法と手術とを組み合わせた集学的治療を積極的に行っています。例えば、診断時に非常に大きな癌である場合やリンパ節転移が高度な場合に、全身化学療法(抗がん剤治療)を先行し治療効果が出たところで根治的手術を行ったり、また根治手術後の再発予防を目的とした進行度に応じた術後化学療法をそれぞれの患者様の進行度に応じて行ったりすることで、治療成績の向上を目指しています。
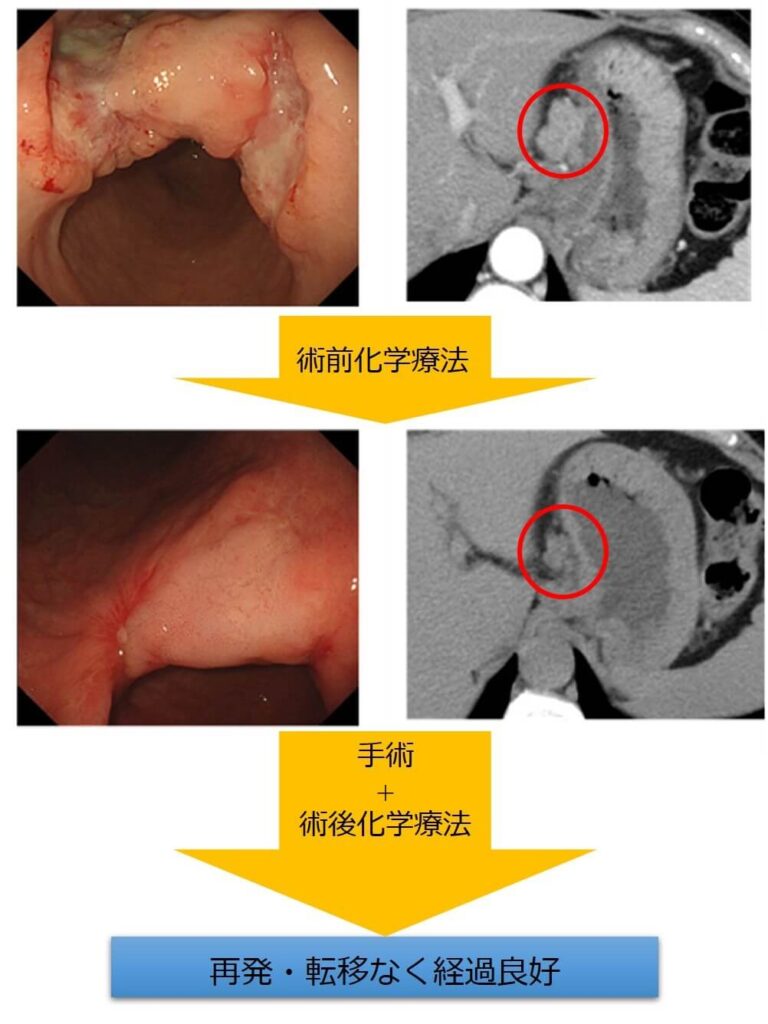
図11. 進行胃がんに対する集学的治療の一例
4. 胃GIST(Gastrointestinal Stromal Tumor: 消化管間質腫瘍)
GISTとは、消化管の壁に出来る悪性腫瘍の一種で、粘膜の下に腫瘤状の病変を形成します。発生部位は胃や小腸が多く、大腸や食道はまれとされており、10万人あたり1人とされています。粘膜から発生するがんとは異なる性質を示し、その発生要因はc-kit遺伝子、PDGFRA遺伝子の突然変異によって発生するそれぞれKIT、PDGFRAと呼ばれるタンパク質の異常が関わっています。
GISTあるいはGISTが強く疑われる粘膜下腫瘍に対しては、見つかった時点で主病巣以外に転移を起こしている場合を除き、原則的に手術治療を行います。GISTは胃がんと比較し周囲組織への直接浸潤が少なく、リンパ節転移も非常にまれとされていることから、腫瘍を含めた部分切除術を行います。胃内腔発育型GISTの場合、より機能温存を目指した手術としてLECS(腹腔鏡内視鏡合同手術)を行っています。腹腔鏡と内視鏡を同時に用い胃内腔から腫瘍辺縁を確認しながら部分切除を行うことで、切除範囲を最小限にすることができます。
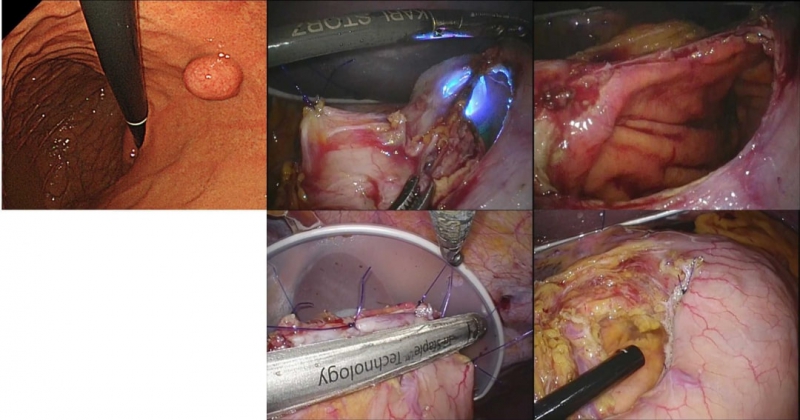
図12. LECS(Laparoscopic and endoscopic cooperative surgery)の術中写真
5. 高度肥満症
肥満症は様々な合併症を引き起こし、重大な健康被害を引き起こす疾患であり、放っておくと糖尿病、脂質異常、高血圧、睡眠時無呼吸症候群、脂肪肝、冠動脈疾患、脳血管障害、月経異常、胃食道逆流症、うつ病などの重篤な疾患をもたらす可能性があります。中でもBMI*が35以上で定義される高度肥満症は重大な疾病とされ、診断や治療の対象とされています。肥満症の原因は複合的で、単に食べ過ぎの結果だけではなく、体重を減らしたいと思っていてもそう簡単にはいかないのが肥満治療であり、多くの方が悩んでいます。高度肥満症の方は平均寿命が明らかに短くなっているとされています。
*BMI=体重(kg)÷(身長(m)の二乗)(=kg/㎡)
一般的に肥満症に対する治療として内科的治療(食事療法、運動療法を中心とした生活習慣改善プログラム)が行われますが、十分な効果が得られないことや、減量が得られたとしても一時的で長期間維持することは困難なことがあります。このような内科的治療に抵抗性の高度肥満症の患者さんに対する治療として、外科的治療(手術)という選択肢があります。胃の縮小術を行うことで、長期的な減量効果が目指せることに加え、糖尿病、高血圧、脂質異常、睡眠時無呼吸症候群などの合併症の改善に対しても長期効果が証明されています。手術治療は合併症のリスクはありますが、高度肥満症のままでいるリスクの方が高いとされています。
【高度肥満症に対する手術治療】
高度肥満症に対する手術治療は、胃の縮小術を行うことで減量効果に加えて肥満に関連した合併症治療により生命予後を改善することが目的です。手術は確かに有効ですが、手術を受ければ簡単に痩せられて、その後は必ず糖尿病などの合併症が治癒する、リバウンドは絶対にしない、というものではありません。手術による治療効果を最大限引き出すには、患者さんご自身が治療に対してしっかりと向き合い、手術後の食事療法、運動療法、フォローアップのための外来通院などの重要性をご理解いただき、生活習慣改善の努力を続けることが大切です。
世界では様々な手術が行われていますが、日本で保険適応とされている術式は現時点では腹腔鏡下スリーブ状胃切除術のみとされています(図13)。現在日本で最も多く行われている術式で、胃の大弯側を切り取って細長い管のように胃を形成し、食事摂取量を減らすことで減量効果を期待します(図14)。群馬大学では2022年より腹腔鏡下スリーブ状胃切除術を導入しました。

図13:腹腔鏡下胃縮小術(スリーブ状切除によるもの)の適応
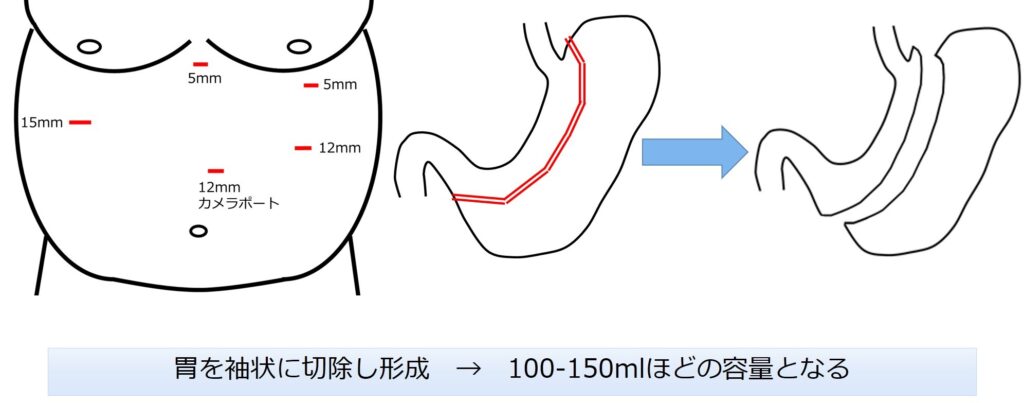
図14 :腹腔鏡下スリーブ状胃切除術の概要
【高度肥満症に対する治療の成功のために】
当科では高度肥満症に対する腹腔鏡下スリーブ状胃切除術に対応しておりますが、手術のみでは長期的な減量効果、合併疾患のコントロールは困難な事があります。当院では、内分泌糖尿病内科を中心とし、他職種と連携しながらしっかりとした内科的治療のもとに、手術が必要な患者さんの適応判断や術前減量や合併疾患の管理、術後の継続的な生活習慣及び合併疾患管理が行えるよう体制を整えております。

医療関係の方へ
1998年より取り組んできた腹腔鏡下手術は現在、幽門側胃切除術、胃全摘術、噴門側胃切除術のすべてが完全腹腔鏡下で施行可能となっております。また、2022年よりロボット支援下手術を上記全術式において導入しました。ロボット支援下手術は2023年6月より2台体制となり、更なる低侵襲性と術後機能温存のための工夫に取り組んでまいります。
高度進行胃癌、切除不能進行・再発胃癌に対しては、標準的な化学療法(抗がん剤治療)を中心としながら、KSCC(九州消化器癌化学療法研究会)にも積極的に参加し、様々な最新の化学療法を提供していけるよう取り組んでまいります。また、ニボルマブ療法についてこれまで行ってきた三次治療における研究のみならず、一次治療に対しても群馬県内多施設共同研究を行い、治療成績に関わるバイオマーカーについて研究を行っています。化学療法の際には審査腹腔鏡を用いた正確な診断および周術期化学療法と手術を組み合わせた集学的治療を積極的に行い、治療成績向上を目指していきます。
病的肥満症に対する外科的治療は、内科的治療と比較し長期的な体重減少効果、肥満関連疾患の改善に加え、将来の肥満関連疾患発症予防効果も示されております。これまで群馬県内で行えなかった腹腔鏡下スリーブ状胃切除術を導入しており、今後も内分泌糖尿病内科の先生方とともに、安全で良好な治療効果が得られるよう、努力してまいります。
それぞれの患者様の病状に応じ、一人一人についてキャンサーボード、チームカンファレンス、全体カンファレンスで詳細な検討を重ね、それぞれに最善となる治療を提供出来るよう、また、安全で精緻な手術を提供出来るよう責任をもって診療にあたりますので、どうぞご紹介ください。

下部消化管外科
下部消化管グループでは大腸がんなどの悪性腫瘍を中心に、潰瘍性大腸炎やクローン病など大腸にかかわる疾患を幅広く診療しています。大腸がんにかかる人や、潰瘍性大腸炎・クローン病にかかる人は毎年増え続けています。私たちは、これらの疾患に対して腹腔鏡手術を早期から導入し、可能な限りからだに優しい治療を心がけております。一方で、病状が進んでしまっている場合には、他臓器を合併切除する拡大手術や患者さんの個々の状態に合わせた抗がん剤治療、他の診療科と連携した集学的治療も積極的に行っております。また、鼠径ヘルニアといった良性疾患も専門的に治療を行っております。もし、ご病気でお困りになっていたり、あるいはご家族がご病気で心配なさっていらっしゃれば、遠慮なくご相談下さい。
1. 大腸がん
大腸がんの発生は生活習慣と関わりがあるとされ、赤肉や加工肉の摂取、飲酒、喫煙により大腸がんが発生する危険性が高まるといわれています。 近年、大腸がんの罹患数は増加傾向にあります。2016年の日本での罹患数は、男女を合計した全体では第1位となっており、日本で最も多いがんとなっています。死亡数も増加傾向にあり、2018年の日本での死亡数は肺がんに次いで2番目に多いがんです。 また、家族性大腸腺腫症やリンチ症候群の家系では、近親者に大腸がんの発生が多くみられます。 大腸がんの症状は、血便(便に血が混じる)や下血(赤または赤黒い便が出る)、下痢と便秘を繰り返す、腹痛、便が細い、おなかが張る、貧血、体重減少などがあります。しかし、自覚症状がない患者さんも多く、大腸がん検診の便潜血検査をきっかけに発見される場合も多くあります。
【大腸がんの手術】
大腸がん手術には、従来から行われている開腹手術と1990年代から発達してきた腹腔鏡手術に大きく分かれています。

開腹手術は、大きくおなかを切開して手術を行います。術野が大きくなるため手術時間が早いなどの利点がありますが、大きな傷のため痛みが強いことが多く、術後早期に歩くことができないこともあります。ただし、大きながんや他の臓器へがんが浸潤している場合は、開腹手術を行うことが多いです。
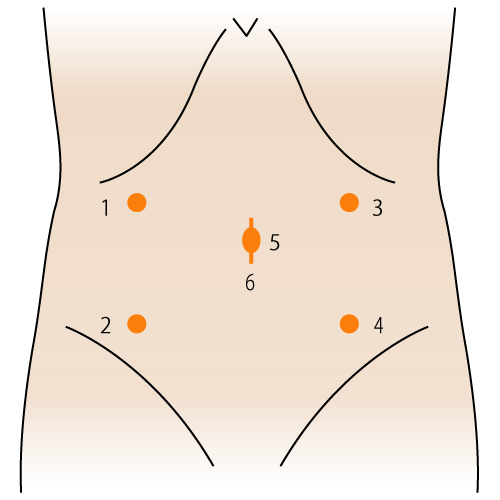
腹腔鏡手術は、ポートと呼ばれる小さい穴から手術を行います。一つ一つの傷は小さいため痛みは比較的少なく、術後早期に歩くことが出来る方が多くいます。そのため、早期の食事再開・退院・社会復帰が可能になります。 また、高画質な画像を見ることで微細な解剖(神経や血管など)を認識し、手術チーム全員でそれを共有出来るため、根治性・機能温存性が向上する可能性があります(特に直腸がん)。
*ロボット手術
当院では腹腔鏡下手術の他にロボット支援ロボット(ダヴィンチ)を活用した手術を取り入れています。ロボット手術は、従来の腹腔鏡下手術のようにポートといわれる小さな穴から手術を行うため、術後早期の回復が可能になります。加えて、ロボットならではの鮮明な3次元画像、鉗子の手ブレ防止機能や多関節機能などのメリットがあり、正確で繊細な手術操作が可能となります。特に直腸癌手術において、直腸に密接している神経を温存することに優れており、今まで以上に術後の排尿や性機能の温存が期待できます。ロボット支援下直腸癌手術は2018年より保険適応されており、現在日本全国において普及が進んでいる手術方法の一つとなります。
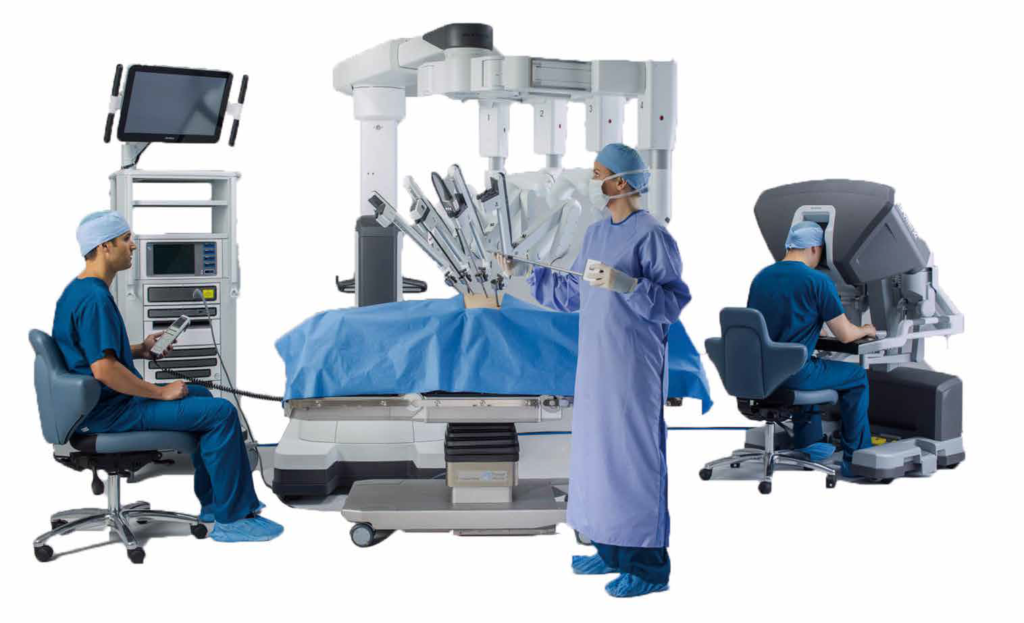

*ISR手術(アイエスアール手術)
直腸がんのうち肛門に近い腫瘍の場合、がんの根治性を損なわないために肛門ごと直腸を切除する必要があり、その場合には永久人工肛門を作成します(直腸切断術)。 早期がんなどの場合、肛門に近くても根治性を損なわずに肛門を温存して切除が可能なこともあります。当院では肛門をなるべく残すため、肛門温存手術のひとつである括約筋間直腸切除術(ISR:Inter Sphincteric Resection)を積極的に行っています。
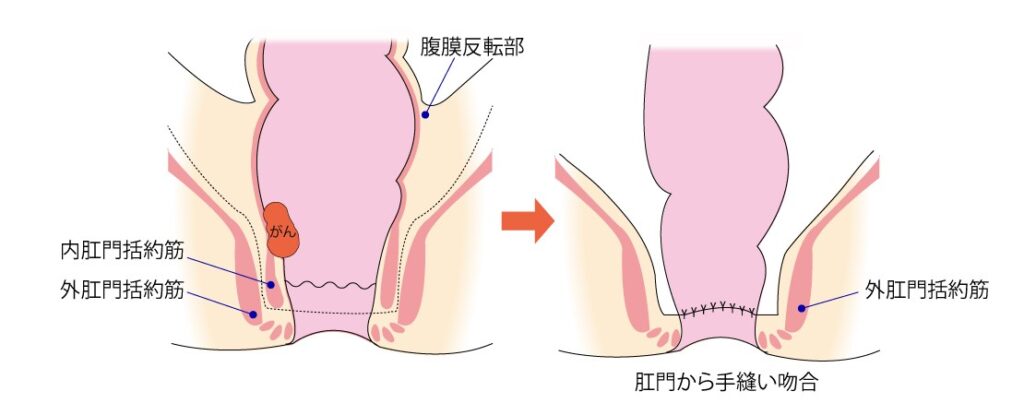
患者さんの希望に応えるため、がんの根治度を落とさないよう術前にしっかり検査を行い、肛門温存できるか否か判断します。肛門に近い吻合(腸と腸のつなぎ目)の場合は、縫合不全といった合併症の割合が高いため、一時的に人工肛門を作成します。
*TaTME手術(ティーエーティエムイー手術)
骨に囲まれた骨盤内にある直腸の手術は難易度が高く、特に肛門に腫瘍が近い症例や腫瘍の大きい症例、骨盤の狭い症例、肥満の症例はさらに手術操作が難しくなります。 経肛門的全直腸間膜切除術(TaTME手術)は、肛門から腹腔鏡手術を行う新しい手術方法です。おなかからの手術のみでは難しい直腸病変までの距離が短いため、手術がやりやすくなります。
病変が肛門に近くても、おなかからの手術と違い病変から近い位置で手術ができるため、ぎりぎりまで肛門温存ができる可能性があります。そのため、世界で注目されている手術方法です。
TaTME手術を導入してから、県内外から多くの患者さんが肛門温存を希望されて受診されています。癌の根治性を保ちながら、肛門温存のご希望にそえるよう治療方針について患者さんと相談して治療にあたっています。
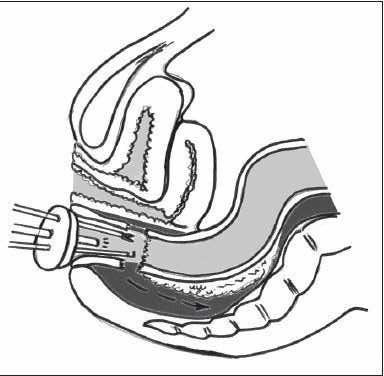
経肛門的全直腸間膜切除術(TaTME手術)
Zorron R et al. "Down-to-Up” transanal NOTES Total mesorectal excision for rectal cancer: Preliminary series of 9 patients. J Minim Access Surg;10:144–150, 2014
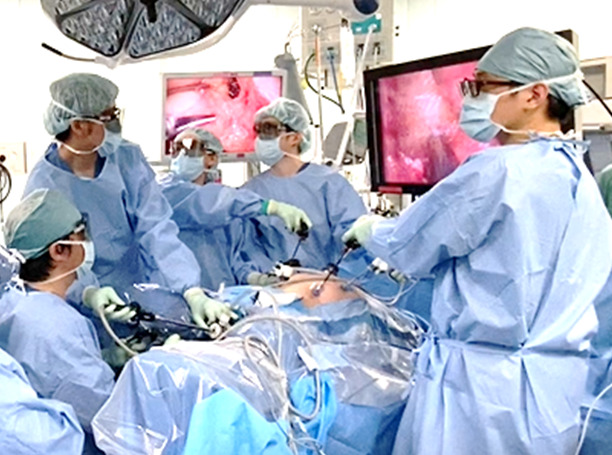
【大腸がんの抗がん剤治療】
抗がん剤は、手術後に再発を予防するために行う術後補助化学療法と、肝臓や肺などに転移した場合にがんを小さくするために行う全身化学療法の大きく2つに分かれます。 いずれも外来通院で治療を行います。 術後補助化学療法では、3-6ヶ月と期間を区切って治療を行います。内服のみ、内服と点滴、点滴のみと、いろいろな治療方法があります。 全身化学療法では、患者さんの状態・がんの遺伝子の状況・生活環境などを考慮して患者さん一人ひとりに合わせた治療方法を選択し、オーダーメイド治療を行っています。こちらも、内服のみ、内服と点滴、あるいは点滴のみの治療方法があります。
【大腸がんの集学的治療】
*進行直腸がん:CRT,HCRT
高度に進行した直腸がんの場合は、手術のみでは治療効果に限界があります。がんに対して少しでも治る可能性を高めるために、術前に化学療法や放射線療法を組み合わせた化学放射線療法(CRT〈シーアールティー〉)やCRTに温熱療法を加えた温熱化学放射線療法(HCRT〈エイチシーアールティー〉)を行ってから手術を行う集学的治療を行っています。進行した直腸がんの場合、CRTやHCRTを用いて腫瘍を小さくすることで手術の根治度を向上させ、かつ肛門温存を目指しています。
直腸がんHCRT前
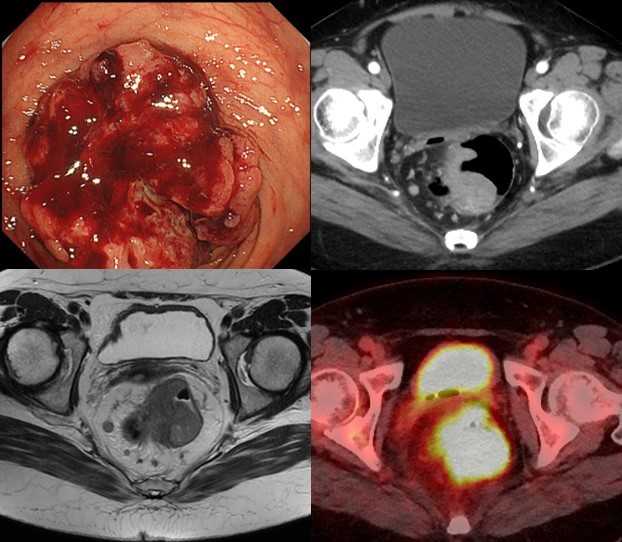
直腸がんHCRT後
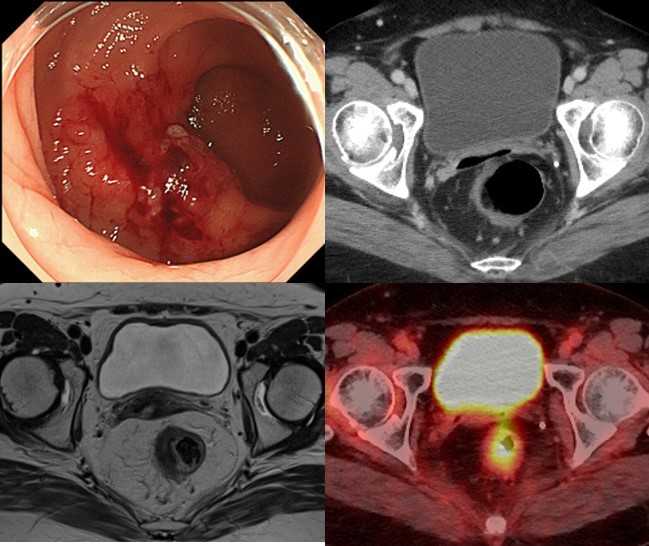
*転移・再発大腸がん
大腸がんは、他の臓器に転移や再発を来しても切除可能であれば切除をした方が予後が良いとされています。そのため、当科では転移・再発大腸がんであっても積極的に切除を行っています。 切除が難しい場合は、抗がん剤治療や放射線治療を組み合わせて治療を行い、可能な限り根治を目指した治療を行っています。特に群馬大学は重粒子線治療が行える国内でも数少ない施設であり、手術に代わる治療としてそれらを組み合わせた集学的治療も行っています。
2. 炎症性腸疾患
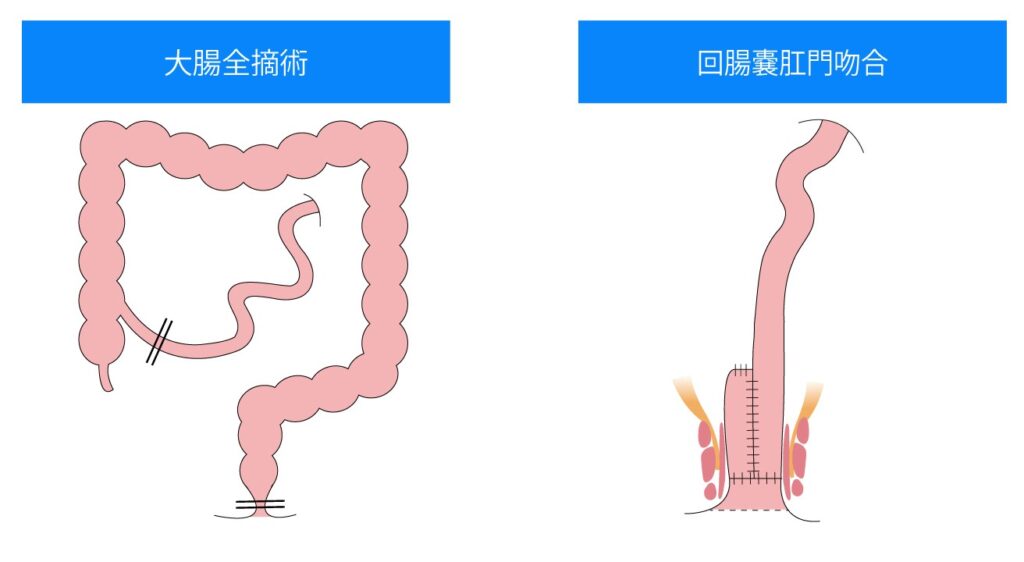
炎症性腸疾患はIBD(Inflammatory bowel disease,アイビーディー)と呼ばれ、主に「潰瘍性大腸炎」と「クローン病」があります。 潰瘍性大腸炎もクローン病も、今のところ原因がわかっておらず、発症すると長期間の治療が必要な慢性の病気です。基本的には、消化器内科医による内科的治療(内服・点滴・食生活の指導)が主になります。 しかし、内科的治療で症状が安定しない場合や、大腸や小腸に穴が開いたり狭くなったりして状態が悪化した場合、がんが合併した場合は、外科的治療が必要になります。 外科的治療は、狭いところ・穴が開いたところを手術で取り除きます。また、潰瘍性大腸炎でがんを合併した場合や大腸全体の状態が悪い場合には、大腸をすべて切除する必要があります。 従来は開腹手術で行っていましたが、慢性の病気のため長期的には複数回の手術になることも多く、手術後に腸同士が癒着してしまい次の手術が困難だったり腸閉塞をおこしたりします。 当院では、先述した大腸がん治療に対する腹腔鏡手術を、炎症性腸疾患の手術にも使用しております。そのため、傷は小さく、複数回の手術になっても腸同士が癒着しにくいため、早期社会復帰を目指せます。
潰瘍性大腸炎に対する主な術式
クローン病の腸管狭窄に対する手術の例
ハイネケミクリッツ型狭窄形成術
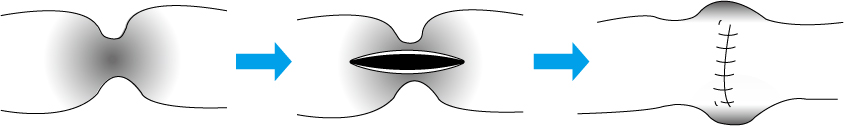
3. 鼠径ヘルニア
鼠径(そけい)ヘルニアは、おなかの壁の弱いところから、おなかの中の臓器(小腸や大腸、大網という脂肪組織など)が皮膚の下に飛び出してくる病気です。一般的には、「脱腸」と呼ばれる状態です。鼠径ヘルニアは子どもの病気と思われていますが、実際は手術を受けられる方の9割が15歳以上の成人であり、多くは65歳以上の方が受けられています。男女比は4~8:1程度で、男性に多い疾患です。 *鼠径:足のつけねあたりを指します
【鼠径ヘルニアの治療】
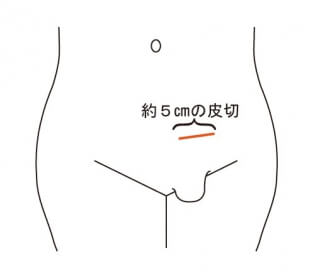
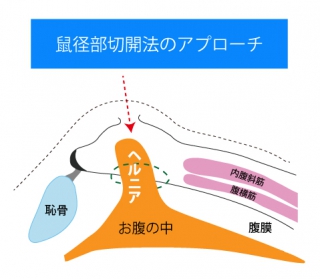
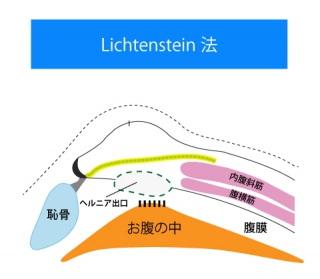
鼠径ヘルニアは、本邦で年間14~15万件程度の手術が行われており、日本で最も多い外科手術です。治療法は手術以外にはありません。 手術では、飛び出した臓器をおなかの中に戻し、おなかの壁の弱いところを補強します。補強の方法は、自分の筋肉を縫い合わせる方法と、補強のための専用の人工物(メッシュ)を使用する方法があります。前者では手術後の痛みが強く、再発率も高いため、メッシュを用いた手術が広がった1990年以降は、ほとんどの方でメッシュを使用した補強が行われています。 手術のアプローチ法により、鼠径部を切開する方法と、腹腔鏡下の2種類に大きく分けられます。また,それぞれの中にも、使用するメッシュ等によって術式はさらに細かく分かれています。 ヘルニアの手術は「おなかの壁の弱いところを補強する」というシンプルなものですが、患者さん一人ひとりの状態や、過去のご病気・手術歴などによって、最適と思われる術式は変わってきます。
鼠径ヘルニアの手術(前方アプローチ)
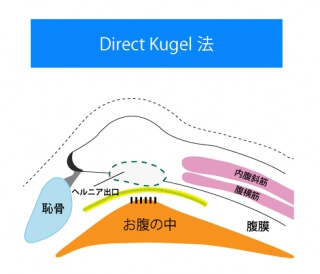
鼠径ヘルニアの手術(腹腔鏡下手術)
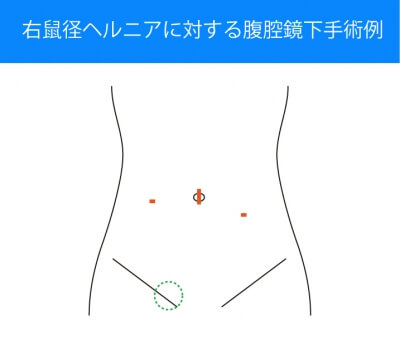
右鼠径ヘルニアに対する腹腔鏡下手術例 おなかに小さな傷を作り、ヘルニアを治療します。 5mm 3ヶ所を基本としています。
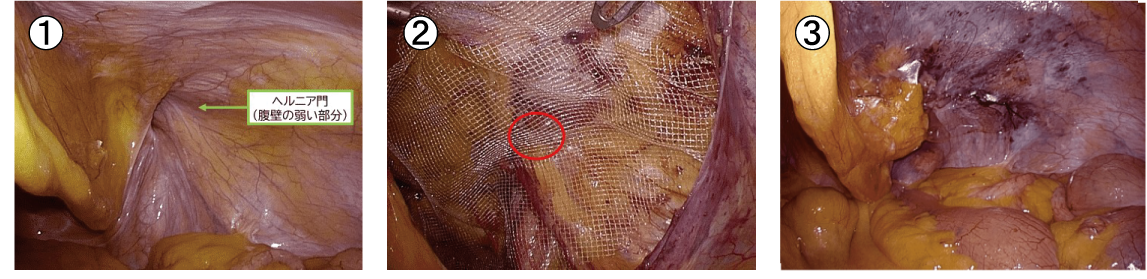
① 腹腔鏡下手術の術中所見。おなかの壁に穴(ヘルニア門)があります。ここから腸が出てきます。
② 赤丸がヘルニア門です。ヘルニア門のまわりにメッシュが展開され、補強されています。 丁寧な操作を行うことで、手術野にはほとんど出血を認めません。
③ 手術終了時。腹膜という薄い膜は完全に閉鎖され、癒着防止用フィルムが貼られています。 組織のダメージを最小限に抑えて、おなかの壁の補強が出来ます。
【当院の治療の特色】
大学病院であるため、種々の合併症や既往歴などを有する患者さんの治療を多く行っております。当院のヘルニア手術は腹腔鏡下手術を基本としていますが、患者さんの状態に合わせて鼠径部切開法も選択しています。我々のコンセプトは、患者さんの身体への負担がより少なく、術後の満足度の高い、ヘルニアスペシャリストとしての治療を提供することです。

【治療の流れ、退院後の注意点について】
当院では手術前日入院、手術、翌日退院という二泊三日を基本として治療を行っています。(患者さんの病状に応じ、早期入院や、退院までに時間を要する方もいらっしゃいます) 術後は1ヶ月程度、あまり重たいものを持たないなど、腹圧が掛からない生活を心掛けましょう。
【その他のヘルニアについて】
鼠径ヘルニアの他にも、腹部手術後で弱くなったおなかの壁が緩んで臓器が出てきてしまう腹壁瘢痕ヘルニアという病気や、臍ヘルニア、その他の稀な腹壁ヘルニアについても積極的に治療を行っています。 手術はメッシュを用いた腹腔鏡下手術を中心に行っていますが、患者さんの状態やご希望により、形成外科とも合同で自家組織を用いたヘルニア修復術を行っています。

医療関係の方へ
下部消化管グループでは、大腸がんや炎症性腸疾患を中心とした大腸疾患全般の外科治療を行っております。近年、大腸がんは日本で最も罹患数の多いがんとなり、大腸がん診療は日本のがん治療の中で最も重要な位置づけとなっております。特に、外科治療は大腸がん治療の中でも中心となる治療方法であり、我々はその治療成績を上げ、一人でも多くの患者さんを救うべく、日々努力を重ねております。 腹腔鏡手術は、従来の開腹手術に比べて低侵襲で早期社会復帰が可能な選択肢として、すでに広く認識され定着しております。我々もこれまでに多くの患者さんに腹腔鏡手術を行い、さらには上述したようにISRやTaTMEといった新たな技術改良も加えて、患者さんの根治性を損なうことなくQOLの向上に努めております。 その一方で、局所進行大腸がん、あるいは転移・再発大腸がんの治療成績の向上にも努力を行っております。他臓器浸潤大腸がんに対しては浸潤臓器の合併切除を積極的に行い、根治を目指した治療を行っております。さらに、肝や肺などの転移症例に対しても肝胆膵外科・呼吸器外科など他診療科と連携し多数の切除術を行っております。しかし、手術のみでの治療成績は限界があるのも事実であり、さらなる治療成績向上のための工夫も行っております。化学療法、放射線治療を組み合わせた多診療科での集学的治療を積極的に行い、患者さんそれぞれの生活や病状に合わせた、オーダーメイドの治療に取り組んでおります。その中でも、HCRTや重粒子線治療を含めた集学的治療は、群馬大学にしかない特徴的な治療方法として積極的に取り組み、患者さんへの侵襲を可能な限り軽減した上での治療成績向上に努めております。 大腸がん以外にも、炎症性腸疾患の外科治療や研究、鼠径ヘルニアを中心とした腹壁疾患に対する、低侵襲でQOLを考慮した治療の導入など、幅広く診療を行っております。 地域の患者さん、先生方のお役に立てる事であればどの様な些細な事でも大丈夫ですので、いつでもご紹介・ご相談いただければ誠心誠意対応させていただきます。
群馬大学大学院医学系研究科総合外科学講座
〒371-8511 群馬県前橋市昭和町3-39-22
TEL:027-220-8224 FAX:027-220-8230
群馬大学医学部附属病院外科診療センター 〒371-8511 群馬県前橋市昭和町3-39-15
TEL:027-220-8229





